
Пулпит означава възпаление на пулпната тъкан, разположена в пулпната камера на зъба - от латински pulpa и окончанието -itis, което се използва в медицинската терминология за означаване на възпалителен процес. Съществуват и различни дистрофични и неопластични заболявания на зъбната пулпа, но те са изключително редки и в своята ежедневна практика всеки един зъболекар се сблъсква единствено с възпалителни заболявания на пулпата. Етилогията и патогенезата на пулпитите (както и при всички заболявания в човешкия организъм) включват три отделни основни положения: етиологичните фактори, условията, при които те действат и на трето място механичмите, по които настъпват възпалителните изменения. При един пулпит първоначално се появяват патофизиологични, а впоследствие и патоморфологични промени в зъбната пулпа. Етиологичните фактори за развитието на пулпити са основно екзогенни - механични, термични, химични и най-вече бактериални - последните са най-чести. Познаването на определен етиологичен фактор за развитието на пулпит е от значение както за профилактиката, така и за избора не метода за лечението на това заболяване. Механичните, термичните и химичните фактори са свързани основно с грешките при лечението на зъбния кариес и с неправилното изпиляване на зъбите за обвивни корони - т.е. това са предимно ятрогенни фактори.
Травмите на зъбите са сравнително честа причина за развитието на пулпити - като етиологичен фактор те са на второ място след кариеса. При фрактуриране на част от емайла и особено на дентина на зъба се явяват открити дентинови каналчета и през тях навлизат микроорганизми към пулпната тъкан - което реално предизвиква инфекциозно възпаление, а не възпаление като резултат от действието на механичен трамвиращ агент. Колкото е по-близо фрактурната линия до пулпната кухина, толкова по-вероятно е да се развие пулпит и толкова по-бързо трябва да се вземат съотвените лечебни мерки. Фрактурната линия е възможно да преминава през пулпната кухина и тогава се получава открита пулпна рана. Тази рана е стерилна първоначално, но само в рамките на няколко минути се инфектира, при което се развива травматичен пулпит (pulpitis traumatica). Първоначално инфекцията е повърхностна, но с течение на времето прониква в дълбочина; според L. Grossman (1974) вероятността да се запази виталитетът на такава пулпа е по-голям при размер на комуникацията под един милиметър и предприети лечебни мерки в рамките на 24 часа след травмата. След това патологичните промени стават необратими и се налага девитализацията на зъба.
Фрактурата на зъба може да бъде локализирана в анатомичните очертания на корена. Тогава се получава ракъсване на кореновата пулпа и в същото време на периодонциума. В редки случаи е възможно да се запази виталитетът на зъба - при адекватна и своевременна имобилизация на зъба, при което фрактурната линия оздравява с калус (подобен на костните фрактури) от дентин и цимент. Неблагоприятно протича клиничната картина при фрактури близо до клиничната корона на зъба - тогава има по-изразена патологична подвижност, което води до кръвоизливи в пулпата и периодонциума, а през гингивалния джоб навлизат микроорганизми и се стига до увреждане на пулпната рана.
При остра или хронична травма (вредни навици, бруксизъм, абразия) е възможно да се увредят съдовете в областта на апекса на зъба. При тези случаи възпалителният процес бързо преминава в некроза на пулпата; възможно е обаче да се стигне и до некроза от чисто трофичен тип без развитието на възпалителен процес. При луксация или експулсия на зъба също се получава разкъсване на съдовете в апикалната област. Ако зъбите се репонират навреме, в една част от тях се запазва виталитетът на зъбната пулпа.
Различни проучвания показват и връзка между развитието на пулпити поради чисто механични етиологични фактори и приложението на прекалено големи ортодонтски сили. Тъй като съвременната ортодонтия въздейства върху зъбите с чисто механични методи, е необходимо да се познават някои принципи на биомеханиката, които имат съществено значение за виталитета на пулпата. За щастие прекъсване на съдово - нервния сноп в апикалната област се наблюдава рядко - предимно при корекция на положението на зъба спрямо транзверзалната равнина (торк). Това обаче е най-трудната корекция в съвременната ортодонтия и се извършва изключително бавно; бързата корекция може да изисква големи сили, които водят до болка и пациентът спира да носи апарата си. Освен това приложението на тези големи сили много по-често води до външна коренова резорбция, което има много по-лоша прогноза за запазването на зъба в сравнение с пулпната некроза. В редки случаи се наблюдава изместване на корена на зъба извън пределите на гингивата (експозиция на апекса), което води до ретроградно проникване на микроорганизми и съответно пулпит, но в повечето такива случаи се налага екстракцията на зъба.
Понякога чисто механични причини могат да доведат до развитието на пулпит. При препарация на кавитет с цел почистване на кариозна маса се увреждат одонтобластните израстъци. Степента на увреждане е много по-голяма при клетки, които са в областта на здрав дентин в сравненеи с клетки, които са били предварително раздразнени от различни фактори (термични, химични и най-вече инфекциозни) поради близостта си до кариозната маса. Това е още един допълнителен аргумент в полза на щадящите препарации - просто не бива да се пили здрав дентин. Германският автор Sicher доказва в своите проучвания че около три четвърти от цитоплазмата на одонтобластите се намира в техните дентинови израстъци; поради това, при изпиляването на дентина тези израстъци се унищожават и в даден момент настъпва некроза на една или повече клетки - която некроза се дължи на чисто механично унищожаване на клетките и няма инфекциозна или химична етиология. В клиничната практика това може да се получи единствено при прекалено изпиляване на зъба; допълнителен ефект имат и другите етиологични фактори, описани по-долу в настоящото изложение.

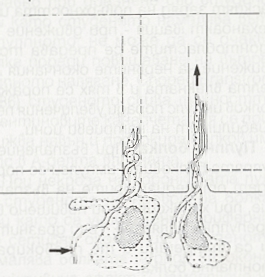
Схема на аспирация на одонтобластните израстъци в дентиновите каналчета. Нарушен е палисадният ред на клетките, кръвоносните съдове са разширени. Унищожаването на 2/3 до 3/4 от цитоплазмата на клетката обикновено води до клетъчна смърт. На долната схема е показана аспирацията на одонтобластите в дентиновите каналчета, която може да се получи при подсушаване на дентина с въздушна струя. По този начин се стига до едно чисто механично разрушаване на клетките, при което се получава пулпна некроза - това обаче е чисто теоритична постановка, която рядко може да се наблюдава при клинични условия. Компенсаторните възможности на човешкия организъм са големи и унищожаването на няколко клетки трудно би могло да доведе до некроза на цялата пулпа.
Термичните фактори за развитието на пулпити също играят значителна роля. През 70-те години на ХХ век започва въвеждането на високооборотните турбинни наконечници, които развиват скорости от около 300 000 оборота в минута. Първата компания, която започва да предлага такива наконечници на българския пазар, е германският концерн Siemens. Проблемът е че високите обороти изискват и обилна иригация - в противен случай настъпва бърза термична некроза. Различни фактори са от значение при развитието на термична некроза - скоростта на пилителя (обикновено увреждания се получават при скорости над 50 000 оборота в минута - повишаващи наконечници или турбини), налягането, което нараства при използване на по-малко борче и при повишен натиск, както и дебелината на дентиновия слой между кавитета и пулпната тъкан. С неговото намаляване силно нараства и вероятността от термична некроза. При скорост на пилителя под 3000 оборота в минута вероятността от термична некроза е минимална, а карбидните борчета загряват зъба в много по-малка степен от металните. В много случаи има силна водна струя, която охлажда зъба добре, но туберкулите или режещите ръбова пречат на охлаждането на дентина на мястото на изпиляване - поради което много по-ефективни са турбинните наконечници с три или дори шест иригационни отвора - тогава няма опасност от закриване на работната зона, дори и тя да е в дълбоко подмолни участъци на зъба. Липсата на следоперативна болка по никакъв начин не гарантира че няма термична некроза на пулпата - както и наличието на силна болка пък не е стопроцентова гаранция нито за запазения виталитет на зъба, нито за наличието на некроза. Като казуистика дори е описано увреждащото действие на гутаперката (когато се използва като временна заплънка) върху пулпата, предимно от термичен тип - тъй като този материал изисква загряване, за да се пластифицира и да може да изпълни кухината на зъба.
Химичните етиологични фактори за развитието на пулпит са свързани предимно с медикаментозното лечение на кариеса и окончателното обтуриране на зъба. В миналото се използваха различни средства за химична дезинфекция на кавитета на зъба - кислородна вода, спирт, хлорефенол - камфор и дори сребърен нитрат. През последните години всички изследователи са единодушни - медикаментозното лечение на кариеса не може да се сравнява като ефективност с чисто хирургичното - почистването на кариозната маса със съответния тип пилител до здрава зъбна тъкан. Всички медикаментозни средства малко или много дразнят подлежащата зъбна пулпа и водят до некроза в по-голям или по-малък процент от случаите. Така например кислородната вода преминава през дентиновите тубули и причинява микроемболии и дори прекъсване на кръвоснабдяването. Алкохолите и хлорфенолът предизвикват термично дразнене поради изпаряване и дехидратиране на дентиновите каналчета, поради което киселините от ецващия гел и циментите за подложка могат да проникнат на по-голяма дълбочина. Фенолът силно уврежда пулпата, а камфоровото масло предизвиква обилно кървене или засилва ексудативната фаза на възпалението.
Много подробно е описано действието на киселините върху зъбната пулпа - тъй като повечето дентални материали създават киселинна среда, а единствено калциевият хидроксид има силно алкално рН. Фосфатциментът в миналото се е използвал доста често за подложки; в случай че е рязбъркан в рядка консистенция, той поддържа кисело рН за дълго време, от порядъка на 24 часа, което може силно да увреди пулпата. Още по-тежки увреждания нанася силикатциментът, но той в днешно време на практика не намира клинично приложение. По време на ецването киселините могат да увредят пулпната тъкан; също химично увреждащо действие има и мономерът на композитните материали. За съжаление дори глазйономерните цименти, когато са разбъркани в рядка консистенция, също поддържат киселиина среда - рН около 3. Заедно с отделяните флуориди те могат да предизвикат локални некрози на пулпата в ограничен обем, поради което е най-добре да не се използват за директно пулпно покритие - въпреки че в специализираната литература се срещат множество публикации за отлични резултати при този метод. През последните години се препоръчва откритият участък от пулпата да бъде покрит с препарат на основата на калциев хидроксид, при което в значителен дял от случаите е възможно да се запази виталитетът на зъба.
В миналото се прилагаха широко различните подложки, съдържащи цинков окис и евгенол. Тъй като днес са разработени доста по-добри обтуровъчни материали, тези методи имат повече историческа стойност. При липса на открити участъци от пулпната тъкан такива подложки имат добър терапевтичен ефект - поглъщат влагата от дентиновите каналчета, понижават налягането във възпалената пулпа и по този начин подтискат възпалителната реакция. При директен контакт с пулпната тъкан обаче се стига до остро възпаление, последвано от бърза некроза. Освобождава се известно количество евгенол, който има полезен, а в някои случаи - вреен ефект. Той оказва противовъзпалително действие чрез подтискане на синтеза на простагландините, има изразен антибактериален ефект (както повечето алкохоли) и обезболяващ ефект поради блокирането на проводимостта на нервните окончания. При висока концентрация обаче действа цитотоксично или невролитично, причинява вазодилатация, денатурира протеините и води до оток на клетките и некроза.
Силикатовите цименти силно дразнят зъбната пулпа. Отделя се ортофосфорна киселина, която се отделя и при втвърдяването на фосфатцимента, но за много по-кратък период от време - около 24 часа. При силикатцимента отделянето е от порядъка на 5 - 7 дни, за който времеви период настъпва химична некроза на пулпата. Тъй като маргиналната адаптация на възстановяването от силикатцимент не е добра, много бързо в дълбочината на кариозния дефект навлизат микроорганизми от устната кухина; в некротичната пулпа те намират добри условия за развитие и пулпитът е налице. Поради всички тези свои недостатъци силикатциментите не намират вече приложение в клиничната практика.
Статистически обаче най-честият причинител на възпаленията на пулпата са микроорганизмите - самостоятелно или в комбинация с някои от вече изброените фактори. Те могат да попаднат в пулпната кухина по различни анатомични пътища - чрез директна инвазия на дентина при кариес, фрактура на коронката или корена на зъба, зъбни аномалии (инвагинации на емайла и dens in dente), при колизия, абразия, ерозия или изпиляване на зъба за обвивни корони. Съществуват и ретроградни пътища за попадане на микроорганизми в пулпата - при възпаления на пародонта, при които тъканният разпад достига до апикалния отвор; по-рядко инфекцията навлиза през странични канали поради по-малкия им диаметър. Описани са и хематогенни и лимфогенни пътища - при сепсис или бактериемия. Вредното въздействие на микроорганизмите върху зъбната пулпа зависи от техния брой, вирулентност и големината на участъка, върху който те действат. Колкото по-голяма е вирулентността, толкова по-малко количество микроорганизми са необходими за развитието на възпалителен процес. Значение има и резистентността на организма - при по-слаб локален (а и общ) имунитет се наблюдава по-бързо и по-тежко протичане на пулпитите. Вирулентността е от съществено значение, въпреки че все още няма надежден метод за нейното количествено измерване. Описани са някои фактори, които подпомагат разпространението на бактериите - отделянето на екзо- и ендотоксини, инвазивни ензими (хемолизини - разрушават еритроцитите, хиалуронидаза - разрушава съединителната тъкан, фибринолизини, левкоцидини, антиопсонини, коагулаза, колагеназа). Значение има образуването на капсули - всички микроорганизми, които имат капсула, са по-вирулентни от тези, които нямат.
Резистентността на организма срещу инвазията на микроорганизми се осигурява от някои локални фактори. Дебелината на остатъчния дентин е от голямо значение - при намаляване на дентовния слой инвазията на микроорганизмите силно се улеснява. Откритата дентинова площ също е от значение - така например при препарация на зъба за обвивна корона се откриват много по-голям брой дентинови каналчета в сравнение с почистването на кариозната маса от един малък кавитет. Наличието или отсъствието на размазан пласт е от съществено значение - запушалките на този пласт в дентиновите каналчета възпрепятстват проникването на микроорганизми в дълбочина и достигането им до пулпната тъкан. При добре запазено кръвообръщение в пулпата бактериите, които са проникнали вече, се елиминират много по-бързо и ефективно; при наличие на венозен застой имунната система реагира доста по-трудно и инфекцията бързо се разпространява. При наличие на хроничен възпалителен процес в този случай е възможно да се стигне до екзацербация.
По отношение на вида на микрофлората всички автори са единодушни - изключително рядко пулпитите се причиняват само от един тип микроорганизми. В огромен процент от случаите е налице полиинфекция - комбинация от стрептококи, диплококи и стафилококи. Единствено при остро протичане на пулпитите се наблюдава по-голям процент на монобактериалната инфекция от зеленеещ стрептокок, а при изострените хронични пулпити е налице фузоспирохетна симбиоза. Не се установява съществена разлика в микрофлората при серозен и гноен пулпит, въпреки че при последния се допуска по-голямо участие на стафилококите.
Някои биологични експерименти убедително са доказали водещата роля на микроорганизмите при възникването на пулпити. Експериментът е проведен от S. Kakenashi и колектив в Япония през 1965 година и според съвременните регулации по отношение на експериментите с животни бързо би довел до престой в затвора на водещия автор за период от около 15 години. Японският колектив използва две групи - нормални и гнатобиотични животни, т.е. такива, които са родени и отгледани при изцяло стерилни условия. При двете групи животни (плъхове) се препарират кавитети в здрави зъби и се оставят свободно отворени към устната кухина. При първата група се развиват пулпити и около осмия ден само в апикалната част на кореновия канал има запазено известно количество витална пулпа. При втората група пулпити не се наблюдават, въпреки че кавитетите на зъбите са изцяло запълнени с хранителни остатъци. Цялата пулпа запазва виталитета си; към 14 дни след препарирането на кавитета започва образуването на дентинов мост на мястото на покрива на пулпната камера (tectum cavi pulpae), който мост е напълно оформен на 21 - 28 ден. Това е убедително доказателство за ролята на инфекциозния процес при етиологията и патогенезата на пулпитите.
Класификацията на пулпитите е предмет на множество научни спорове през последните 100 години. В България е приета класификацията на професор Д. Свраков, създадена през 1959 година, в която са взети предвид клиничната картина на заболяванията, патоанатомичните промени в зъбната пулпа и нуждите на клиничната практика от диференцирано лечение. Класификацията е доста усложнена (което се приема за предимство от някои автори, а от други - за недостатък) и включва четири основни групи заболявания със съответните подгрупи:
1. Регресивни изменения
1.1. Атрофия
1.2. Дистрофия (дегенерация)
1.3. Некроза
1.4. Гангрена
2. Прогресивни изменения - метаплазии и дентикли
3. Кръвно - съдови разстройства - кръвоизливи и хиперемия
4. Възпалителни процеси
4.1. Остри възпалителни процеси
4.1.1. Pulpitis acuta serosa partialis
4.1.2. Pulpitis acuta serosa totalis
4.1.3. Pulpitis acuta purulenta partialis
4.1.4. Pulpitis acuta purulenta totalis
4.1.5. Pulpitis acuta gangraenosa
4.2. Хронични възпалителни процеси
4.2.1. Pulpitis chronica ulcerosa (fibrosa)
4.2.2. Pulpitis chronica granulomatosa
Въведени са и опростени клинични класификации, които не включват морфологични елементи. Най-общо те разделят пулпититите на две големи групи - реверзиблени и иреверзиблени, като значение има и липсата или наличието на болка. Според този признак пулпитите се делят на симптоматични и асимптоматични. С последната класификация се определя спешността на лечението, но не и видът му, тъй като се застъпва становището за радикално отстраняване на пулпата.
Според Morse е най-добре да се използва една осъвременена клинична класификация на състоянието на зъбната пулпа. Тя е въведена през 1977 година и според нея има пет вида пулпни състояния:
1. Витална асимптоматична пулпа - липсват симптоми, зъбът реагира на термични и електрични дразнители по начин, подобен на съответния контролен зъб
2. Хиперестезия на дентина - налице е болка при докосване на дентина с нокът, четка, сонда (механично), студени или топли предмети (термично) или сладки и кисели храни (осмотично). Болката обаче изчезва веднага след премахване на дразнителя и това е важен диференциално - диагностичен белег
3. Реверзиблен пулпит - пулпата е възпалена обратимо. Това състояние се наблюдава най-често като усложнение на кариес или оперативни процедури. Термични и осмотични дразнители провокират болка, която обаче изчезва няколко секунди след премахване на дразнещия фактор. При някои случаи липсват симптоми; важна е анамнезата за давността на болката - тя е налице от едно или две денонощия, пристъпите траят от 30 до 60 минутии се повлияват добре от прием на аналгетик. Зъбът реагира силно на студено и по-слабо на топло. Не реагира на перкусия и не се установяват периапикални изменения. При електроодонтодиагностика се измерват стойности под 40 микроампера. В този случай обективната симптоматика включва наличието на дълбок кариес, обширна обтурация, препариран кавитет или травматично открита пулпа (collisio pulpae)
4. Иреверзиблен пулпит - възпалението тук вече представлява едно необратимо състояние. Налице е спонтанна болка, която е на пристъпи с продължителност от няколко минути до няколко часа. Провокира се или се засилва от термични и други дразнители. Давността на болката е доста по-голяма - от порядъка на седмици или месеци
5. Пулпна некроза - зъбът не реагира при изследване на виталитет. Протича без болка, но може да се провокира от термични дразнители, перкусия или палпация
Необходимо е да се познават патологоанатомичните промени, които настъпват в зъбната пулпа при развитие на пулпити, тъй като те са от съществено значение за поставянето на правилна диагноза и за определянето на лечебния подход. Под влияние на екзогенни и ендогенни дразнители в зъбната пулпа се развиват два типа реакции - възпалителни и дистрофични (дегенеративни). Тези процеси често протичат едновременно (по-рядко последователно) и в зависимост от преобладаването на единия или другия процес се говори за възпалителни или дистрофични хистологични промени в пулпната тъкан. Възпалителните процеси протичат с болка, а дистрофичните - безсимптомно и за тях се съди по някои косвени признаци - възраст, некариесни увреждания, заболявания на пародонта и т.н. В една огромна част от случаите възпалителните изменения на пулпата се дължат на зъбен кариес. При проникване на микроорганизми в пулпната тъкан много бързо настъпва реакция на имунната система към увреждания агент - започва миграция на левкоцити и белтъчни молекули с цел елиминиране на агента. Това е съпроводено с вазодилатация в пулпната тъкан - съдовете се разширяват, за да има по възможност дотъп на повече имунокомпетентни клетки. Поради нееластичните стени на дентина обаче бързо се стига до повишаване на вътретъканното налягане. Това е основната разлика между пулпната тъкан и всички останали меки тъкани в човешкия организъм - като изключим интракраниалните тъкани, при които се наблюдават аналогични процеси. Поради повишеното вътретъканно налягане се притискат стените на вените в изходния апикален отвор; това от своя страна води до забавяне на кръвния ток и повишена капилярна филтрация - излизат все повече плазма и клетки извън капилярите. Така се затваря порочен кръг (circulus vitiosus) - това от своя страна повишава още и още налягането в пулпата. Поради това абсцеси и флегмони в различни съдинителнотъканни ложи е възможно да оздравеят спонтанно, докато пулпата също оздравява спонтанно, но в много малък процент от случаите. Пулпата е възможно да оздравее в случай че увреждащия агент не е много силен или се премахне - което при клинични условия е изключително трудно, тъй като кариозната маса съдържа огромно количество микроорганизми и те са разположени в непосредствена близост до пулпната тъкан. Единствено при своевременно и адекватно почистване на кариеса е възможно и спонтанно преминаване на транзиторната възпалителна реакция в пулпата. При повишаване на вътрепулпното налягане обаче се наблюдава и повишен лимфен дренаж - което донякъде разкъсва порочния кръг, но далеч не в достатъчно голяма степен. Всичко това показва че организмът в никакъв случай не е съвършена система и ако някой смята че еволюцията (а според креационистите - Бог) е създала нещо без дефекти... то просто този някой трябва да се запише да следва медицина.
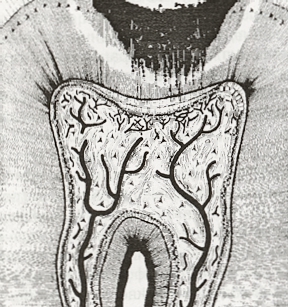
Хистологична схема на пулпната хиперемия. От патофизиологична гледна точка това е началната фаза на възпаление, което е реверзибилно (обратимо). Реверзибилността зависи от силата и времетраенето на дразнителите, от това какъв участък от пулпата е засегнат, а също и от това какво е предишното състояние на пулпата. Провокирането на болка, която трае кратко време, е показателно за реверзибилен процес. При такава симптоматика се търси причината, а тя може да бъде проведен терапевтичен кюретаж при пародонтит, препариран кавитет при дълбок кариес, паднала обтурация, повишено микропрпускане при нова обтурация, цервикална ерозия и други.
При остър пулпит (схемата по-долу вляво) пулпната камера е затворена. Кариозното разрушение (показано с черно) е вече много близо до пулпната камера и през каналчетата на дентина навлизат микроорганизми, предизвикващи възпалителна реакция в пулпната тъкан. Поради невъзможността възпалителният ексудат да изтича навън налягането се повишава и пациентът усеща болка, която понякога е доста силна. В началото пулпната тъкан е непроменена, само в част от нея се открива възпалителен инфилтрат - както е показано на схемата. Впоследствие ексудатът (серозен или гноен) обхваща цялата зъбна пулпа. При гноен ексудат това обикновено става много бързо - в рамките на няколко часа. В началните стадии на възпалението на пулпата се провокира краткотрайна остра болка, като нервният импулс се провежда по хода на така наречените А-делта влакна, които са доста дебели. След това болката става по-тъпа и продължителна и се провежда по хода на С-влакната - те завършват в перицитите на кръвоносните съдове в пулпата и са доста по-тънки.
Пристъпообразната болка е характерна за острите и обострените хронични пулпити. Пристъпите имат различна продължителност и интензитет. Болковият пристъп трае от няколко минути до няколко часа. Острата болка е краткотрайна, а тъпата продължава по-дълго време. Ако продължителността на болката не се хронометрира, пациентите нямат реална представа за времето и обикновено съобщават че болката продължава по-дълго. В случай че болката продължава по-дълго време след премахване на дразнителя (термичен или вкусов), то със сигурност има заболяване на пулпата. Ако болковият пристъп продължава кратко време и след него настъпва дълъг период без болка, то възпалителният процес е в начален стадий - вероятно парциален пулпит. Честото появяване на болкови пристъпи с къси рефрактерни периоди показва прогресия на възпалението - пулпитът става тотален. При намаляване на честотата на пристъпите вероятно пулпитът хронифицира.
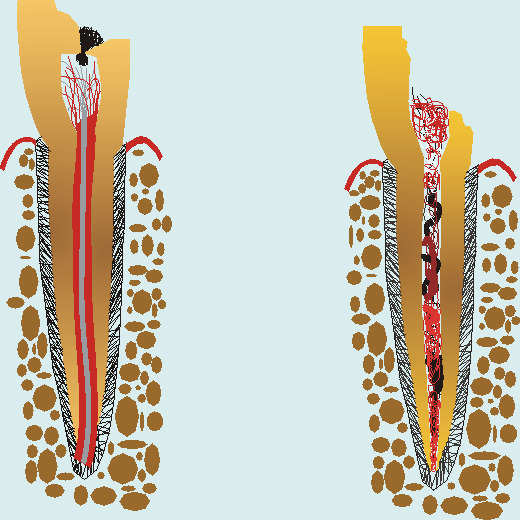
При хроничен пулпит (схемата вдясно) пулпната камера е отворена поради значителния размер на разрушението. Няма повишено налягане, болката е тъпа, а понякога изобщо липсва. Хроничният пулпит може да е следствие от остър (ако например се фрактурира покривът на пулпната камера и ексудатът изтече навън) или да се развие самостоятелно в резултат на напредването на кариеса. Пулпната тъкан е разпадната, инфилтрирана от възпалителни клетки, на места в състояние на некробиоза, което сме се опитали да илюстрираме на схемата. И тук в началото е обхваната само част от пулпата, а впоследствие се засяга цялата пулпа. Статистически погледнато, хроничните пулпити се наблюдават много по-често от острите.
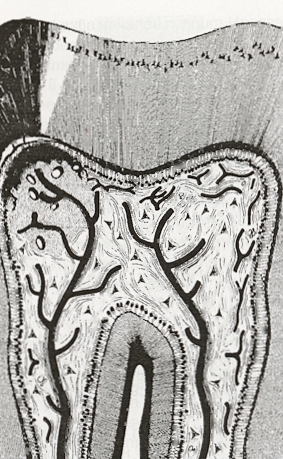
Схема на острия частичен серозен пулпит. Пулпната камера на зъба е затворена, но в ограничен участък е налице инфилтрация от микроорганизми с остро серозно възпаление. При обхващане на цялата пулпна камера се стига до остър серозен тотален пулпит. При забавяне на кръвния ток постепенно се стига до неговото пълно спиране - стаза. Тогава в засегнатия участък клетките са лишени от кислород и хранителни вещества и умират - създават се некротични гнезда. Неутрофилните левкоцити преминават чрез амебовидни движения през междуендотелните пространства (пори) на капилярните стени в увредената област и поглъщат бактериите и тъканните фрагменти. Тази неутрофилна функция се управлява от хемотаксичните вещества, които са освободени от увредените и мъртвите клетки. При персистиране на острото възпаление се стига до миграция на макрофаги, които освобождават протеолитични ензими. Последните смилат увредените клетки и по този начин се формира гной - супуративен център или пулпен абсцес, показан на следната схема:
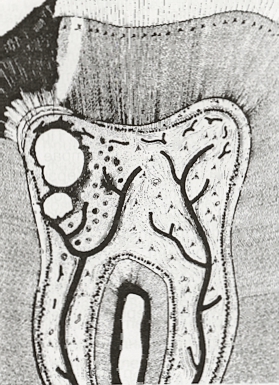
На графичната схема по-горе е показан частичен акутен гноен пулпит. При тези случаи в пулпата се наблюдават три зони - супуративен център, който се нарича зона на некроза или инфекция, възпалена съединителна тъкан около този център и пролиферативна реактивна зона около тази съединителна тъкан - която зона включва грануломатозна или фиброзна тъкан. При персистиране на възпалението в периферията на ексудативната зона се проявява пролиферативна реакция. В областта на зъбната пулпа обаче това се наблюдава изключително рядко - по-често, само в рамките на няколко часа, острият гноен парциален пулпит преминава в тотален, при който възпалението обхваща цялата пулпа - което е показано на следната схема:
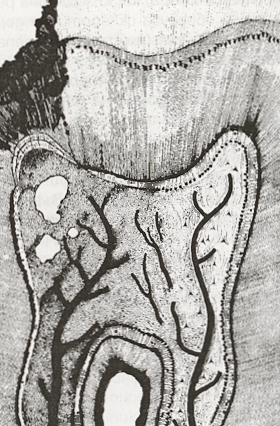
Вътрепулпното налягане и съответно болката продължават да се увеличават с образуването на гной и от хемостазата след лизирането на кръвоносните съдове. Налягането в затворената пулпна камера може да стане толкова голямо, че пациентът да усеща спонтанна пулсираща болка. Тя се предизвиква от пулсовата вълна, която стимулира С-влакната. Силата на болката временно намалява при охлаждане на зъба и този симптом е патогномоничен за острия гноен пулпит. Болният влиза в кабинета със съд с охлаждаща течност; при апликация на студен спрей (или замръзнала ампула) върху зъба болката рязко намалява. Това може да се използва за сигурно поставяне на диагнозата; дори и при диагностични грешки обаче няма нищо фатално, тъй като при всички случаи лечението включва девитализация на засегнатия зъб. Болката се провокира и засилва при апликация на дразнител с повишена температура; характерно е и засилването при легнало положение и нощем. В този случай пулпитът е иреверзибилен - не е възможно оздравяването и се изисква девитализация на зъба. Клинично не е възможно да се различи дали пулпитът е серозен или гноен - това може да се извърши само при хистологично изследване, като при това в различните срезове се наблюдават различни хистологични промени - редуване на участъци със супурация с такива само с възпалителен клетъчен инфилтрат. Всеки остър пулпит се смята за необратим (иреверзибилен). Много автори наричат острия пулпит болезнен или симптоматичен.
Болковият пристъп преминава след отдренирането на ексудата, тъй като заедно с него намаляват или се премахват напълно биологичните медиатори, които предизвикват болка. Отдренирането на острите пулпити може да се получи през апекса на зъба, а при изострените хронични пулпити - през комуникацията с каризоното огнище и чрез абсорбция от запазените лимфни и венозни пътища в съседната невъзпалена пулпа. При всички остри и изострени пулпити болката се засилва през нощта, особено през втората половина. Поради хоризонталното положение, затоплянето на тялото и преобладаващото действие на парасимпатикусовия дял на вегетативната нервна система се разширяват кръвоносните съдове, увеличава се приливът на кръв към главата, включително и към зъбната пулпа и в крайна сметка се повишава вътрепулпното налягане. През деня мозъчната кора е с повишена активност и се провокира от по-силните дразнители, имащи важно значение за организма. През нощта се променя прагът на дразнимост и мозъкът реагира на по-слаби дразнители.
В зависимост от някои характеристики на болката е възможно да се определи и стадият на процеса и дори хистологичната картина. При теглеща, остра, пробождаща и пареща болка дразненето на нервните окончания е локализирано по повърхността на пулпата - пулпитът е все още частичен и със сигурност е серозен. Пулсиращата болка в унисон с пулсациите на сърцето пък е характерна за гнойното възпаление. Тези закономерности обаче нямат съществено значение за клиничната практика - серозният ексудат понякога много бързо преминава в гноен, а често в различни участъци на пулпата на зъба се откриват огнища на гнойно и в съседство - на серозно възпаление.
Много често провокирането и усилването на болката от термични дразнители има известно значение - не толкова за клиничната практика, колкото за някои научни изследвания. Когато болката се провокира и услива от студено, се касае за серозен пулпит. В този случай оплакванията на пациента отзвучават при апликацията на топли предмети върху зъба. Обратно, при провокиране на болката от топло и отзвучаване от студено се касае за гноен пулпит. Според други проучвания пък тези зависимости не са толкова ясно изразени и могат да доведат до диагностични грешки - които са без съществено значение, защото и при гноен, и при серозен пулпит се изисква девитализация на зъба. При краткотрайни пристъпи възпалението е частично - обикновено те продължават около 15 - 20 минути и са последвани от по-дълъг светъл период без болка, от порядъка на 6 - 8 часа. При намаляване на дължината на рефрактерния период пристъпите постепенно се сливат в един дълъг и мъчителен период, който изглежда безкраен за пациента - тогава възпалението вече е тотално.
Силата на болката понякога също има определящо диагностично значение - особено по отношение на спешността на лечебните манипулации. По-силна е болката при ограничен пулпит с частична некроза. При дифузен пулпит болката става умерена, а също и при осигуряване на възможност за изтичане на ексудата. Силата на болката обаче до голяма степен зависи не само от патологичния процес в пулпата, но и от редица други емоционални, мотивационни и психични фактори, които са твърде различни при различните пациенти.
Болката е дифузна когато болният посочва болната страна, а не засегнатия зъб. В по-старата специализирана литература погрешно е прието дифузната болка да се счита за симптом на тоталните пулпити. Сега обаче е установено че при частичен пулпит и частична некроза болката е дифузна. Тъй като в пулпата няма проприорецептори (рецептори за локализация), болният може да посочи засегнатия зъб едва при излизане на възпалителния ексудат извън апекса на зъба. Периодонциумът е богат на пропрорецептори и при остър периодонтит пациентът със сигурност показва засегнатия зъб. Ирадиацията на болката е характерна - тя се разпространява към съседни зъби или дори към зъби - антагонисти, но само откъм засегнатата страна. Не е възможна ирадиация към контралтералната страна - отляво надясно. Ирадииращата болка не преминава средната линия.
През далечната 1962 година германският автор Glick описва посоките на ирадиция на пулпитната болка. Въпреки че няма толкова ясно изразени закономерности (както във всяка област на медицината), описанията на автора са сравнително точни и имат добра диагностична стойност, поради което се използват в ежедневната клинична практика и до днес. При пулпити в областта на горните резци болката се разпространява към фронталната област. При такива в областта на канините и горните премолари ирадиацията е към назолабиалната гънка. При възпаление на пулпата на горните втори премолари и първите молари болката се разпространява към съответния кожен участък на бузата и/или темпорално. При пулпити на долните резци ирадиацията е към областта над брадичката. При пулпити на долните молари болката се разпространява към ъгъла на долната челюст и ухото. Разбира се, както вече беше споменато, при пулпити на долна или горна челюст в областта на определен зъб болката може да яви в областта на съответния антагонист на противоположната челюст. Ирадиацията е по хода на тригеминалния нерв, по-рядко по хода на VII, IX и X черепномозъчни нерви, които аностомозират под nucleus caudalis. Според Рубин болката не показва разпространението на процеса, а наличието или отсъствието на оток в пулпата - което означава че трудно може да се говори за тотален или парциален пулпит само въз основа на описанието на пулпната болка.
Реакцията на зъба при перкусия показва че възпалението е достигнало до апикалния периодонциум. Този симптом се счита за характерен при тотален пулпит. Фокусът на възпалението е в пулпата, а в областта на периодонциума се наблюдава единствено перифокална реакция - според Лукомски (1956). В подкрепа на това твърдение е изчезването на болката при поставяне на арсенова вложка - което се наблюдава в огромен процент от случаите. Според Рубин болката при перкусия се предизвиква от сътресението на ексудата в пулпната кухина, а не от наличието на възпалителен процес в периодонциума. Подобен феномен се наблюдава при менингит, където лека перкусия в областта на скулите може да доведе до поява или усилване на главоболието.
Обективният статус на пациента също може да бъде ориентировъчен по отношение на диагнозата. За остър пулпит може да се мисли при наличие на кариес, фрактура на короната, наличие на пародонтален джоб, напреднала степен на абразия и други. Харкатерно е че острият пулпит протича при затворена пулпна камера. По-вероятно е пулпитът да бъде серозен при запазен твърд пласт дентин между кариозното огнище и пулпната кухина. Гнойните възпалителни процеси се срещат повече при пулпен покрив от размекнат дентин - тогава е много вероятно кариесът да е достигнал до вторичния или третичния дентин. След внимателното почистване на кариозната маса понякога се открива дъно на кавитета, което е силно болезнено при сондиране и пулпата не е открита - това е показателно за наличието на серозен, а не на гноен процес. При слаба чувствителност на дентина пулпитът е гноен, което е много логично - пулпната тъкан е в състояние на парабиоза или е съвсем некротична, поради което нервните влакна не са в състояние да провеждат импулси. На преден план излизат симптомите от повишеното вътрепулпно налягане.
Някои данни от обективния преглед имат голямо значение за определянето на възпалителния процес като частичен или тотален. В полза на частичния пулпит е оклузалната локализация на кариеса, апроксималната локализация над екватора или фрактура на част от коронката на зъба, при която не е открита пулпата, но са открити дентиновите каналчета. В тези случаи вредните дразнители достигат по пътя на дентиновите каналчета до пулпното рогче и предизвикват частичен възпалителен процес. Когато кариесът е шиечен или апроксимален под екватора на зъба, както и при фрактура на короната на зъба близо до шийката, почти винаги има тотален пулпит. В този случай вредните дразнители достигат до по-голям участък от пулпата и възпалението се разпространява както коронарно, така и апикално.
При хроничните пулпити доминираща роля играят пролиферативните процеси - както при всяко хронично възпаление. Тук влизат няколко нозологични единици с различна морфологична храктеристика - хроничен улцерозен пулпит, хроничен грануломатозен пулпит, вътрешна резорбция и хроничен конкрементозен пулпит. В основната симптоматика на хроничните пулпити отново се включва болката. Около един или два месеца преди хронифицирането на процеса тя е била силна, спонтанна с всички характерни белези за болката при остри пулпити, но е преминала спонтанно без да се лекува зъбът. След преминаването на острото възпаление в хронично болката отслабва и се провокира при химично, термично или механично дразнене. Болковият импулс не отзвучава след премахване на дразнителя, а продължава още известно време. Много характерна е болката при хроничните пулпити след прием на храна - поради механичния натиск върху улцерата или поради попадане на кисели и сладки храни в кавитета на зъба. Тази симптоматика е характерна за хроничните пулпити, които са възникнали на базата на остър пулпит. Оплакванията на пациента са идентични при първично възникнал хроничен пулпит - единствената разлика е липсата на анамнестични данни за остра болка преди няколко месеца.
Хроничният пулпит възниква предимно при отворена пулпна камера. При обективен преглед се открива улцера, която може да се наблюдава още при първоначалния преглед или след почистването на разпаднатите твърди зъбни тъкани. При локализация на улцерата в областта на повърхностното пулпно рогче тя има розов цвят, силно чувствителна е при докосване, кърви при сондиране и кръвта е с розовочервен цвят. Язвата е заобиколена от здрав и твърд дентин, зъбът не реагира на перкусия, електровъзбудимостта е понижена под 30 микроампера и нсе наблюдават периапикални изменения. В този случай хроничният пулпит се намира в начален стадий - pulpitis chronica ulcerosa incipiens. Когато обаче улцерата е разположена по-дълбоко в пулпната кухина и дори във входа на кореновия канал, има мръсносив цвят поради некрозата и е слабо чувствителна при докосване, се говори за хроничен улцерозен пулпит в напреднал стадий - pulpitis chronica ulcerosa ascendens при горните зъби и descendens при долните зъби. В този случай улцерата е заобиколена от некротичен дентин - това е твърд, но пигментиран вторичен дентин.
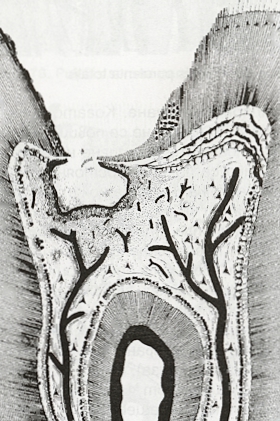
Патологоанатомично при хроничния улцерозен пулпит кариесът напредва в дълбочина и се доближава до пулпната камера - схемата горе. Като защитна реакция се образува склеротичен дентин и вторичен (според много автори третичен, репаративен или иритативен) дентин, който беше описан по-горе при клиничната картина на заболяването. По този начин организмът противодейства на откриването на пулпната тъкан. Тъй като този процес рядко успява да изолира кариеса и да спре процеса в дълбочина (още един пример за неефективността на защитните системи на организма), дентиновата бариера се разрушава и пулпата се инфектира. Налице е слаба вазодилатация и минимален мононуклеарен лимфоцитен инфилтрат - лимфоцити и макрофаги. Възпалителният процес може да започне като хроничен, когато силата на дразнителите е малка и резистентността на организма е голяма. Възможно е да се развие непосредствено след остро възпаление, когато ексудатът се дренира при откриване на пулпата и процесът хронифицира.
При хроничния улцерозен пулпит се наблюдават три зони: зона на некроза или инфекция (улцера), зона на възпалителна реакция и зона на пролиферация. Поради разреждане на токсичните вещества и появата на антибактериални агенти във възпалената зона (което става по хода на кръвообръщението) в крайна сметка намаляват дразнителите и започва пролиферативна реакция. Разрастват се нови капиляри и фибробласти, които образуват гранулационна тъкан - тя се опитва да възстанови дефекта по същия механизъм, по който се извършва оздравяването на рани. Гранулационната тъкан е богата на кръгли клетки (лимфоцити и плазмоцити), резервни клетки и хистиоцити, които изпълняват ролата на макрофаги. Всички тези клетки до голяма степен успешно унищожават микроорганизмите, които се размножават в първата и втората зона.
Хроничният улцерозен пулпит протича в повечето случаи без болка или със съвсем дискретни оплаквания от страна на пациента. Поради възможността за дренаж на ексудата през комуникацията не се увеличава вътрепулпното налягане - а също и поради адекватния венозен и лимфен дренаж. Болка се явява само когато се блокира дренажа от храна или внезапно се замърси гранулационната тъкан от нов щам микроорганизми - тогава процесът екзацербира и клиничните оплаквания на пациента са като от остър пулпит.
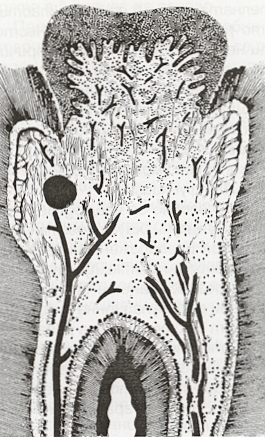
Схема на хроничния грануломатозен пулпит. Той се проявява при млади индивиди с по-голяма реактивност на организма. При тях през отвора на пулпната камера започва разрастване на млада гранулационна тъкан под формата на пулпен полип. В началото той е съставен предимно от гранулационна тъкан и изглежда като розово - червена зърниста материя. Тя е слабо чувствителна и лесно кърви при сондиране. Налице са нервни влакна в малко количество. Върху растящата гранулационна тъкан може да се имплантира епител от устната лигавица и тогава полипът се покрива с многослоен плосък вроговяващ епител. Пулпният полип е свързан с тънко краче със зъбната пулпа; възможно е формацията да изпълва и цялата кариозна кухина. Понякога полипът води началото си от периодонциума при наличие на перфорация в областта на бифуркацията на многокореновите зъби - както е показано на следната схема:
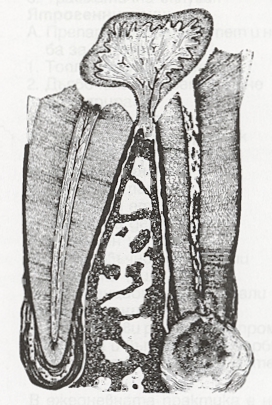
Вътрешната резорбция е състояние на пулпата, при което също има хронична възпалителна реакция. Нарича се още pulpitis chronica granulomatosa interna или пулпен гранулом. При това състояние пулпата се превръща в резорбтивен орган. В повечето случаи това се дължи на травмата или възпалението - в резултат на това клетките от съединителната тъкан се превръщат в дентинокласти. Те резорбират дентина подобно на остеокластите в костната тъкан. Причината за подобна трансформация рядко е известна - предполага се че първоначално се формира хематом, който постепенно се резорбира, но поради дефект в регенеративните процеси гранулационната тъкан придобива дентинокластни функции. Подобна е етиопатогенезата и на външната резорбция на корените на зъба - почти винаги са налице анамнестични данни за травма преди известен период от време. При хистологично изследване се наблюдават резорбционни лакуни (пространства на Хаушип), в които са разположени многоядрени клетки (дентинокласти). Лакуните са изпълнени с гранулационна и фиброзна тъкан. Клинично може да се наблюдават прозиращи капилярни гранулации през емайла - розови петна. В областта на кореновите канали вътрешната резорбция протича безсимптомно и е възможно да перфорира канала до латералния периодонциум - при което диференциалната диагноза с външната резорбция става изключително трудна.
Лечението на такива зъби трябва да се проведе веднага. Премахва се пулпата под анестезия, при което резорбцията спира. Не бива да се изчаква излишно с диагностична цел, тъй като всяко отлагане води до повишен риск от загуба на зъба или до необходимост от технически сложно хирургично лечение с непредвидим резултат.
При хроничния конкрементозен пулпит има протичане като при острите пулпити - в затворена пулпна камера. Причинява се от пулпни камъни - дентикли или петрификати. При нарастване те притискат кръвоносните съдове и причиняват исхемия в ограничен участък от пулпата, което клинично се манифестира със силна болка в зъба. По симптоматика този пулпит прилича на остър, а по морфологични изменения - на хроничен пулпит. На преден план излиза пролиферативна реакция, която води до образуване на дентикли и локална некроза, която се калцира под формата на люспи (петрификати).
При хроничния екзацербирал пулпит протича остър възпалителен процес от хистоморфологична гледна точка след блокиране на комункацията с храна. По клинична симптоматика процесът също не се различава от острия пулпит - с изключение на това че може да се открие улцерата след почистване на кавитета от насложените хранителни остатъци.
Некроза на пулпата настъпва след остър или хроничен пулпит или след травма, ако се прекъсне кръвообръщението в пулпата. Некрозата може да бъде парциална или тотална. Хистологично се различават два типа некроза - коагулационна или коликвационна. Коликвационната се получава при запазено кръвообръщение и наличие на възпалителен ексудат в пулпата - протеолитичните ензими лизират и втечняват тъканта. Коагулационната некроза настъпва след спирането на кръвообръщението - исхемия. Този вид некротична тъкан представлява мека маса, съставена от коагулирани протеини, мазнини и вода. Разпаднатите продукти при некроза са токсични за периапикалните тъкани. Могат да причинят хроничен възпалителен процес или да се образува абсцес без присъствието на микроорганизми.
Коликвационната некроза се описва с термина бионекроза. Част от пулпната тъкан е втечнена, но има и запазени участъци с витална тъкан, която е в процес на разпад. При инфектиране на некротичната тъкан с анаеробни бактерии тя се разпада на вещества със зловонна миризма (индол, путресцин, кадаверин, сероводород, амоняк и мастни киселини) и тогава се говори за гангрена на пулпата. Към горните продукти се добавят екзотоксини, които се секретират от бактериите, а също и ендотоксини, които се освобождават след техния разпад. Всички тези продукти действат токсично върху периапикалните тъкани или като антигени водят до увреждане в тях.
Клинично некрозата и гангрената протичат напълно безсимптомно. Оплаквания се явяват при изменения в периапикалните тъкани, но тогава вече се касае за клиничната и патохистологична диагноза периодонтит. Единствено е възможно да се появи лош дъх от устата, което е един доста неспецифичен симптом и може да се дължи на голям брой патологични процеси.
Под влияние на различни ендо- и екзогенни причини в пулпата е възможно да настъпят изменения от невъзпалителен характер - атрофия и дистрофия. Те протичат без симптоми и за тях съдим по косвени признаци. Наблюдават се при възрастни пациенти, некариесни увреждания (абразия, ерозия и клиновидни дефекти), кариес, заболявания на пародонта, след оперативни интервенции и след биологично лечение.
Атрофията представлява намаляване на размера на зъбната пулпа поради лошо хранене. Атрофията може да бъде сенилна (физиологична) и патологична. При остаряването на организма настъпват физиологични атрофични промени в пулпата, които се характеризират с промяна в съотношението между клетъчните елементи, колагеновите влакна и основното вещество. Намалява размерът и броят на клетките в пулпата, а се увеличават колагеновите влакна на единица обем. Намаляват фибробластите - те стават заоблени с пикнотични ядра. Одонтобластите променят формата си. Намалява дължината им, от цилиндрични те стават кубични, а понякога дори сплеснати. Увеличава се броят на зрелите колагенови влакна. Всички тези промени се искоряват от действието на някои дразнители и тогава се говори за патологична атрофия на пулпната тъкан. При по-бърза абразия например се увеличава количеството вторичен дентин, който намалява лумена на пулпната камера и на кореновите канали. Намалява размерът на апикалния отвор и броят на допълнителните каналчета на апикалната делта поради образуване на периапикален цимент - компенсаторен механизъм по отношение на оклузалното износване на емайла. Крайният резултат е намаленото кръвоснабдяване на пулпата.
В резултат на намаленото кръвоснабдяване основното вещество се дехидратира и става по-вискозно. Образуват се по-малко нови колагенови влакна. Остават да персистират старите колагенови влакна, които не се разпадат при атрофия на пулпата. Клетките не се снабдяват добре с кислород и хранителни вещества, трудно функционират и не са в състояние да осигуряват защита, оздравяване или активна регенерация. Подобни атрофични промени се наблюдават в пулпата при кариес, след оперативни процедури, заболявания на пародонта и други клинични ситуации.
Атрофията протича безсимптомно и се диагностицира основно според наличието на някои обективни клинични симптоми - възраст, абразия и наличие на дълбок кариес, както и прогресивно намаляване на размера на пулпната камера и ширината на кореновите канали на рентгенография.
При нарушена обмяна на протеините, въглехидратите, мазнините и минералните соли в пулпата настъпват дистрофични изменения, които се доказват само хистологично и нямат особено висока клинична стойност. Тези промени понижават реактивните и репаративните възможности на зъбната пулпа. Хистологично се диагностицират следните дистрофии (дегенерации):
Хиалинна дистрофия - отлага се плътно, хомогенно, полупрозрачно вещество (хиалин) около и в стените на кръвоносните съдове в пулпата
Амилоидна дистрофия - отлага се амилоид около и в стените на кръвоносните съдове при обща амилоидоза или при хроничен възпалителен процес
Вакуолна дистрофия - отделя се водата от белтъчните молекули в цитоплазмата на одонтобластите и се образуват вакуоли
Минерална дистрофия в пулпата - може да се диагностицира клинично и параклинично при откриването на дентикли. Възможно е и дифузното отлагане на калциеви соли в цялата пулпна камера - при което тя става откриваема само рентгенологично, не и при клинични условия
Калцификацията на пулпата се получава и при отлагане на минерални соли в мъртви и дегенерирали тъкани. Това може да се дължи на локалната алкална реакция на разпаднатите тъкани, които привличат соли от системното кръвообръщение. Калцифицират се и малки тромби. Дифузната калцификация се наблюдава предимно в кореновата пулпа, рядко в коронковата. При напреднала дифузна калцификация цялата пулпа е минерализирана. На рентгенова снимка не се проследява луменът на кореновия канал, а при ендодонтско лечение понякога се изважда калцификат, който представлява отливка на канала.
В пулпната камера по-често се наблюдават добре очертани пулпни камъни. Според своята локализация те могат да бъдат свободни, включени или пристенни - допрени до стените. Хистологично се отличават дентикли и петрификати. Дентиклите не са дистрофични структури, тъй като са образувани от одонтобласти, откъснати от периферния одонтобластен слой или произлизат от недиференцирани клетки в пулпата - те са стимулирани от Хертвиговото епително влагалище. Дентиклите имат структура, подобна на дентина с дентинови каналчета. Петрификатите се образуват около дегенерирали тъкани, които служат като ядра за отлагане на концентрични пластове калциеви соли подобно на люспите на луковица. Те нямат дентинови каналчета.
Дентиклите и петрификатите се виждат на рентгенография, като няма възможност за тяхното различаване. В повечето случаи протичат безсимптомно и се откриват случайно при рентгенография или при ендодонтско лечение. При локализация в кореновия канал затрудняват ендодонтското лечение и често правят канала тотално непроходим. При прогресивно нарастване на пулпните камъни те могат да притиснат кръвоносните съдове и да влошат обмяната на веществата, при което настъпва локална исхемия и некроза. Клинично те се манифестират с пулпитни болки. Възможно е да се прояват и невралгични болки при директно притискане на сетивните нервни влакна от нарастващия пулпен камък.
Запазете си час за безплатен преглед и консултация на телефон 032 642056 или 0888 646003
Нашият екип отговаря и на запитвания по електронна поща на адрес ralev@dentist.bg, office@ralev-dental.bg и help@ralev-dental.bg
Рентгенографии на зъби с пролекувани канали Адрес на нашата практика
Лечението на пулпитите е най-общо два вида - биологично щадящо или радикално, като при второто се премахва изцяло зъбната пулпа. При щадящите методи на лечение се запазва анатомичната цялост и функционалната годност на зъбната пулпа. Това може да се осъществи на практика по три метода - индиректно и директно повлияване. При индиректното повлияване патологичният процес в зъбната пулпа се лекува през запазен пласт от дентин; при директното повлияване пък върху пулпата се аплицират различни медикаменти, като целта е да се елиминира възпалителният процес. Третият метод е смесен - повлиява се мрежовидно открита пулпа. Покривният дентин се изтънява до прозиране и сълзене; някои автори наричат този процес изпотяване на дентина, което изпотяване и придружено и с изпотяване на зъболекаря, който извършва лечебната манипулация. Методът обаче е ефективен и в същото време биологично щадящ - тънкият пласт дентин позволява почти директно въздействие върху пулпата, като при това не се разкъсва пулпната тъкан и не се унищожава слоят от одонтобласти, който е от ключово значение за регенерацията.
Втората група лечебни методи включва премахване на цялата зъбна пулпа или на част от нея. По-старите методи включват ампутация на пулпата - премахва се само нейната коронкова част, а кореновата пулпа остава витална, метаплазирана или частично некротична (мумифицирана). Тази тъкан остава в канала като биологично поносим пълнеж. Новите лечебни методи (в България те започват да се прилагат някъде в началото на 90-те години на ХХ век) включват екстирпация на пулпата. Премахва се цялата пулпа до физиологичния апикален отвор или апикалния периодонциум. Отстраняването на част или на цялата пулпа става след нейното некротизиране с арсеникови или параформалдехидни препарати (мортални методи) или под местна анестезия (витални методи). При витална ампутация целта е да се получи гладка порезна рана в областта на орефициумите, поради което методът се нарича още пулпотомия. При виталната екстирпация пък се извършва едно отскубване на каналния съдово - нервен сноп в областта на физиологичния апикален отвор (а е възможно и неговото отрязване със специални инструменти), поради което методът се нарича още пулпектомия. При всички тези методи след премахване на живата или некротична пулпа се налага запълване на кореновите канали.